内視鏡センター
箕面市立病院HOME > 診療体制のご案内 > 内視鏡センター
- 概要紹介
- スタッフ紹介・メッセージ
- 上部内視鏡(胃カメラ)
- 下部内視鏡(大腸カメラ)
- 安全・安心・衛生面の配慮
- 内視鏡検査の費用
- 当院の実績
-
内視鏡センターの概要紹介
内視鏡は、消化管に内部を直接観察し、必要に応じて組織を採取したり、治療が行える点で、消化器疾患に対して非常に有用な検査機器です。また、内視鏡による胃がん検診や、大腸のポリープ切除は胃がん・大腸がんの死亡率を低下させるデーターが出ています。
内視鏡センターは、内視鏡による検査・治療を専門的に行なう院内部門です。医師は消化器内科医を中心に、看護師(内視鏡技師認定者含む)、放射線技師などによるチーム体制で、各種検査・治療にあたります。
平日午前は主として上部内視鏡検査を、午後は下部内視鏡検査を中心に、多くの検査や内視鏡治療を行なっています。
また、消化管出血や胆石による胆管炎、異物誤飲などの緊急を要する検査・治療に関しても、速やかに対応可能です。これら、緊急の検査・治療に関しては、休日・夜間を問わず対応できるよう、専門医によるオンコール体制をしいています。
当センターでは、みなさまに安心して検査・治療を受けて頂けるよう、スタッフ一同、日々たゆまぬ研鑽を続けております。消化器内科医師数 11名 内視鏡担当看護師 6名 院内地図 内視鏡検査室のご案内
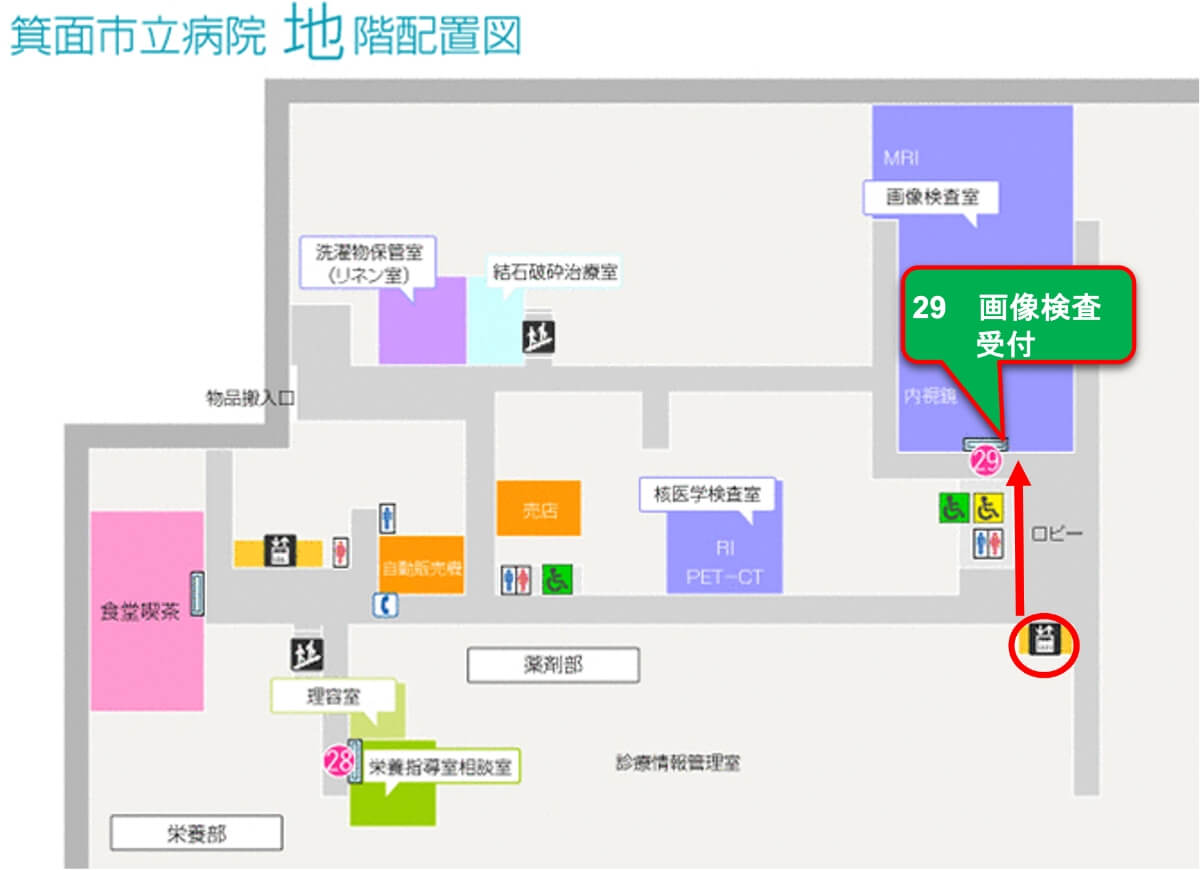
内視鏡検査は地下1F
29「画像検査」で行います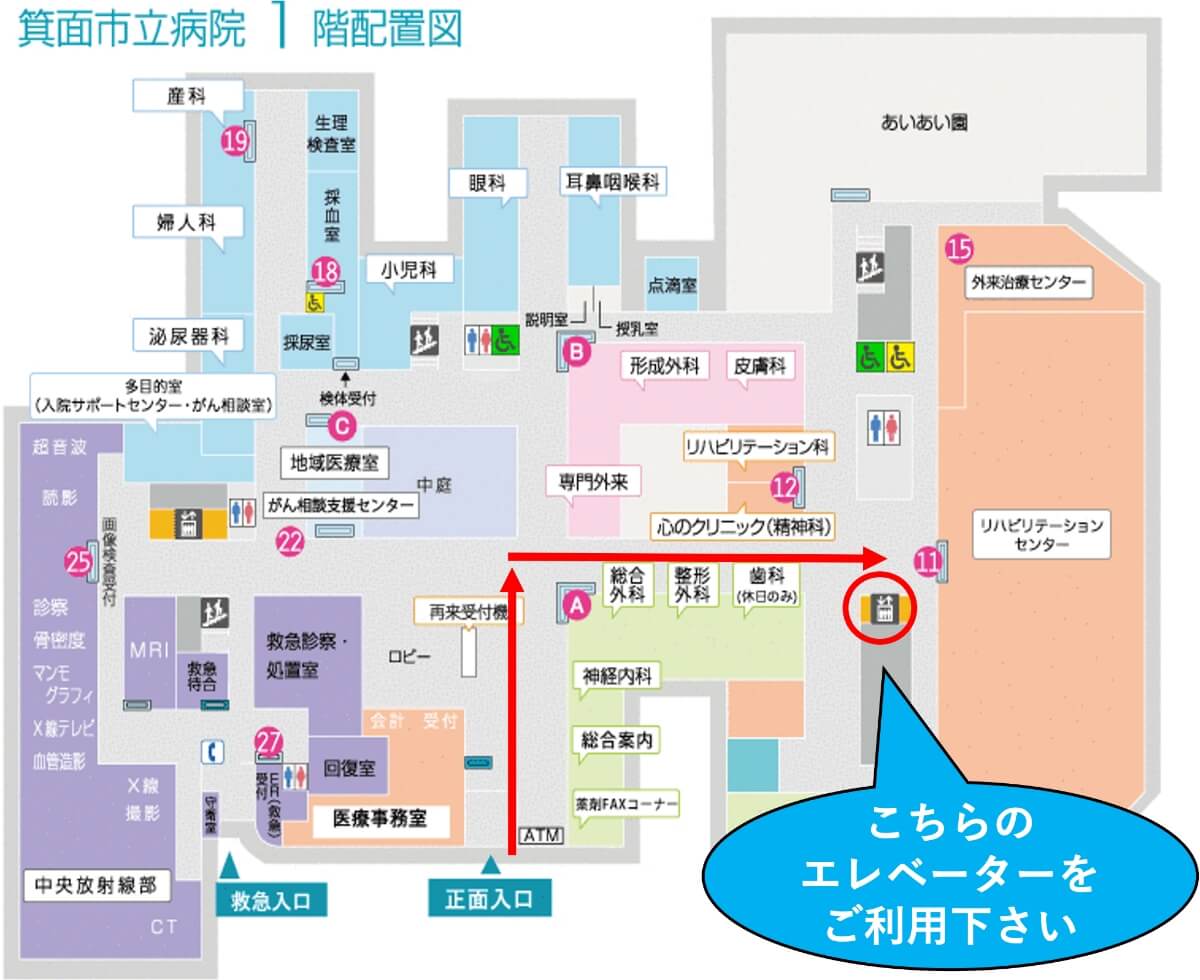
-
スタッフ紹介・メッセージ
西原 彰浩(内視鏡センター センター長)

-
- 日本消化器内視鏡学会内視鏡専門医・指導医
「また次も、ここで検査を受けよう」そう思ってもらえる検査を目指します。正確な診断と、エビデンスに基づいた適切な治療を提案します。
山﨑 正美(内視鏡センター 副センター長)

-
- 日本消化器内視鏡学会専門医
症状がないから大丈夫と思っていませんか?当院では皆様に苦痛なく安心に検査を受けていただけるよう心がけております。御不明な点がございましたら気軽にお声がけください。
看護師からのメッセージ

当センターの看護師の役割は、患者さまに、安全に、そして安心して、検査をうけていただくことです。その際には、検査・治療の理解、扱う薬剤の知識、異常時の早期発見と対応が大切になってきます。スタッフ間での情報共有や、新しい知識習得のための研修や学会への参加など、医師とともにチーム全体で負担の少ない検査となるよう取り組んでいます。なにかあれば気楽に声をかけてください。
-
上部内視鏡(胃カメラ)
どんな時(症状)に胃カメラを受けたら良いか
- 胸焼けがする、胃もたれ感がある、黄水が上がる、胸が痛む
- 喉に違和感を感じ のどに詰まる感じがある
- 飲み込みにくい、食事が引っかかる感じがする
- 吐き気、嘔吐がある
- 食欲がない
- お腹の痛みや違和感がある みぞおちのあたりに痛みがある
- タール便(黒色便)
- 貧血を指摘された
- 長年飲酒・喫煙の習慣がある
- 胃バリウム検査で異常を指摘された ピロリ菌がいると指摘された
どんなことが分かるのか
胃カメラ検査で見つかる病気は、ポリープやがんだけではありません。胃炎や逆流性食道炎などの比較的身近な病気に加え、ごく小さな粘膜の変化までを発見することができます。

胃がん・食道がんの早期発見や逆流性食道炎、胃潰瘍・十二指腸潰瘍、ヘリコバクターピロリ菌感染の診断が可能な検査です。また腹痛・貧血などの原因を調べるため、食道・胃・十二指腸に発生した潰瘍、炎症、腫瘍、ポリープなどを診断するために行います。
胃がんによる死亡率は、男性では肺がんについで第2位、女性では第5位となっています。 (がんの統計 ’20:[国立がん研究センター がん登録・統計])
早期に発見し適切な治療を受ければ90%以上の確率で治すことが可能といわれています。また日本人は胃潰瘍、十二指腸潰瘍の原因であるヘリコバクターピロリ菌の感染率が高いといわれており、潰瘍の既往がある方や胃の調子の悪い方、症状はなくても40歳以上の方は定期的に胃カメラによる検査を受けていただくことが大切です。機能性ディスペプシア
胃もたれ、早期満腹感、みぞおちの痛みをはじめとする症状が自覚されている一方で、内視鏡で観察しても粘膜に異常が認められない病気です。内視鏡検査が広まる以前は、神経性胃炎やストレス性胃炎、慢性胃炎などと診断されることもありました。経鼻と経口の違い(メリット・デメリット)
口からの内視鏡は検査時間が短く(5分程度)、経鼻内視鏡に比べ画像も高画質で拡大観察が可能なため、より正確な診断が可能という特徴があります。当院では精密検査を中心に行なっているため、経口での検査をお勧めしています。
時間 経鼻内視鏡検査 経口内視鏡検査 挿入経路 鼻から挿入 口から挿入 内視鏡の外径 5~6mm 9~10mm 画質 低画質 - 拡大内視鏡検査不能
(通常の検査では十分な画質)高画質 - 拡大内視鏡検査
(慢性胃炎の経過観察や精密検診の方はこちらを推奨)検査中の辛さ ・嘔吐反射が少ない。
・鼻腔が狭いと痛みが生じることがある。・嘔吐反射がある。
(鎮静下内視鏡検査では苦痛の軽減が可能)検査中の会話 可能 不可能 検査時の注意点 ・鼻腔が狭いと検査できない場合がある。
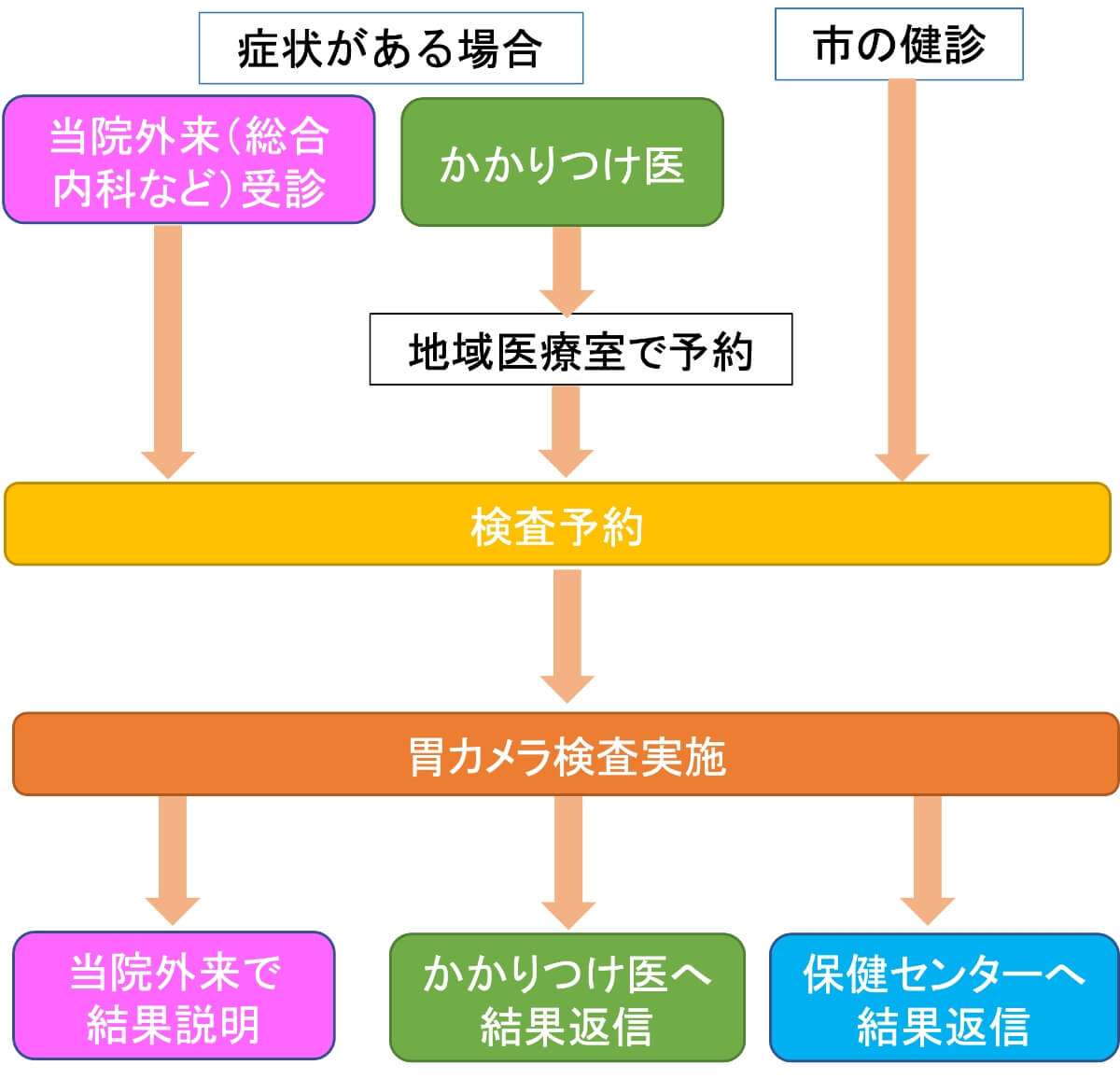
・鼻血が出ることがある。・鎮静剤を使用した場合、稀に副作用が起こることがある。 胃カメラ検査の流れ
検査を受けるまでの注意点

- 検査前日
-
- 食事は21時以降、取らないで下さい。
- 水分は水・お茶・スポーツ飲料のみ飲水可能です。
- 常用薬は事前の指導に従って内服して下さい。
- 検査当日《検査前》
-
- 食事は食べないで下さい。
- 水分は検査の1時間前まで 水・お茶・スポーツ飲料のみ飲水可能です。
- 常用薬は事前の指導に従って内服して下さい。
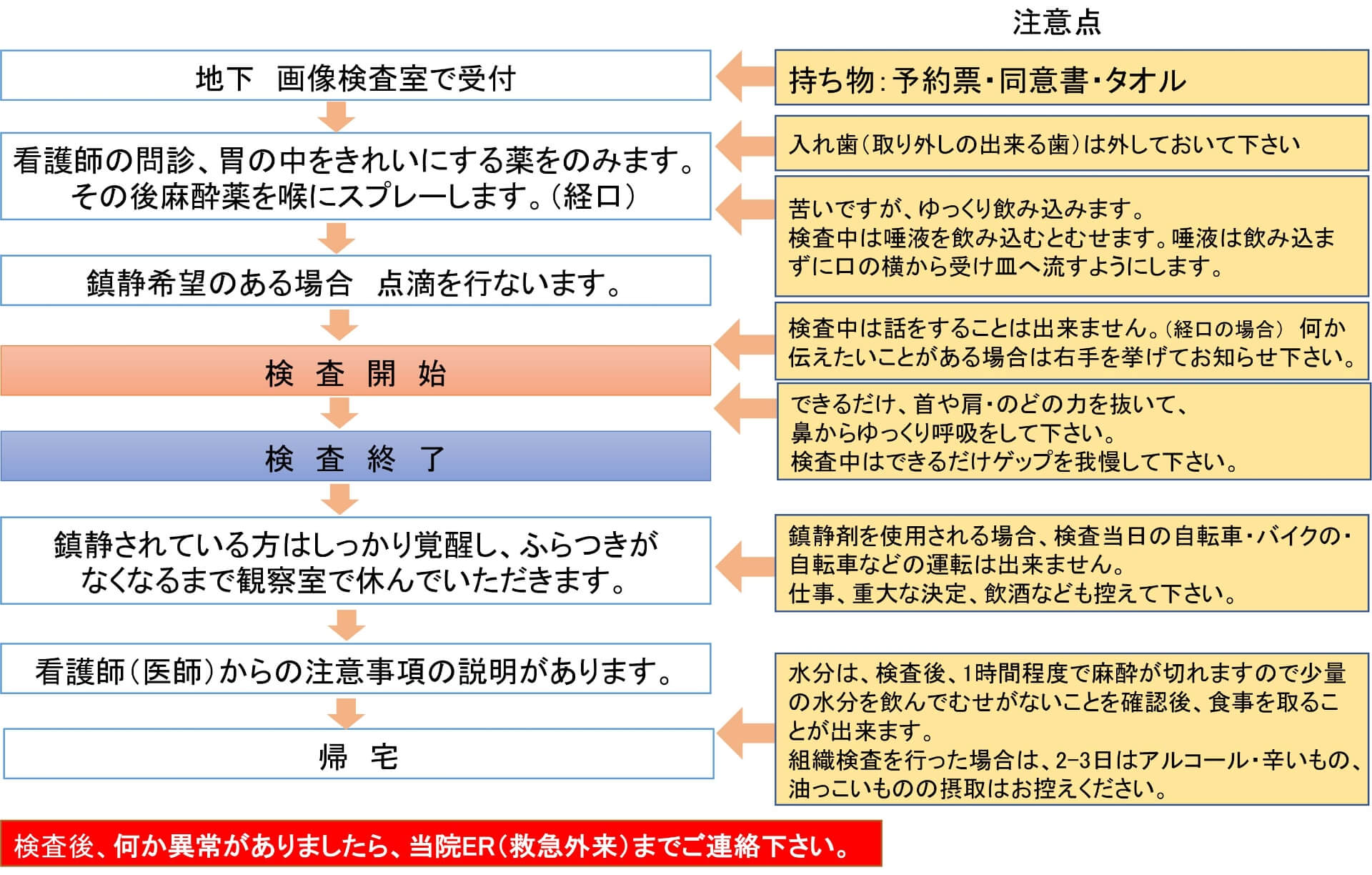
胃カメラ検査の流れ
当院で行える治療
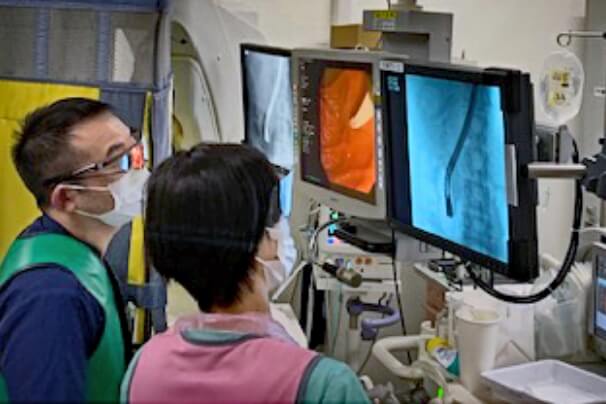
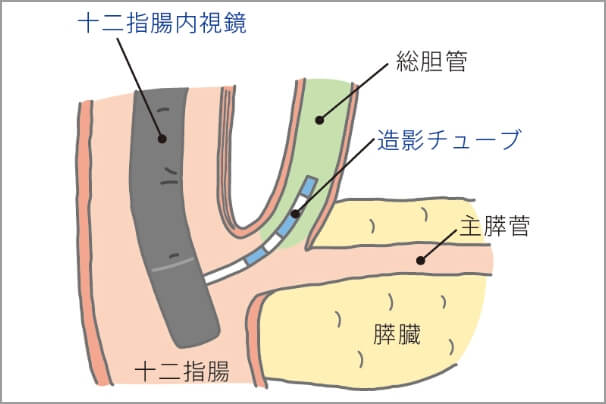
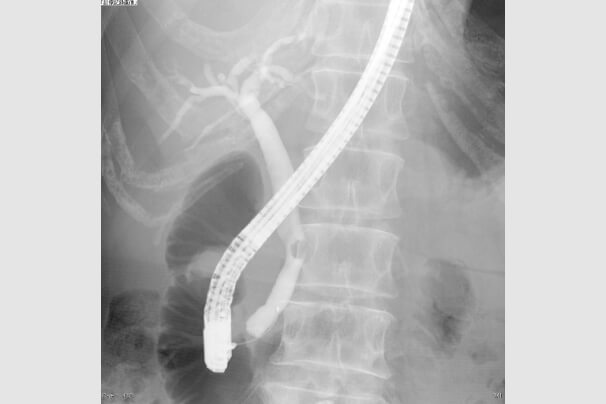
ERCP
膵臓・胆道部で用いられる内視鏡検査は、胃腸などの内視鏡検査とは少し異なります。
膵臓・胆道では内視鏡的逆行性胆膵管造影法(Endoscopic retrograde cholangiopancreatography:ERCP)というX線検査などを組み合わせた方法が行われます。十二指腸までスコープを進め、その先は内視鏡の先端から造影カテーテルという細いチューブを膵管や胆管に挿入して、造影剤を直接注入しX線像を撮るのです。
ERCPは優れた画像が得られるので、小さな病変も発見できその後の組織検査も容易に可能となるため、とても頼りになる検査法です。最近では、CT検査やMRI検査などの進歩に伴い、他の検査と併せて用いられるようになっていますが、内視鏡検査時に行う組織、細胞採取は確定診断に欠かせません。ESD
ESDとは「内視鏡的粘膜下層剥離術:Endoscopic Submucosal Dissection」の略語です。食道や胃、大腸の壁は粘膜層、粘膜下層、筋層という3つの層からできていますが、がんは最も内側の層である粘膜層から発生するため、早期がんの中でもさらに早期の病変に対して、胃カメラや大腸カメラで消化管の内腔から粘膜層を含めた粘膜下層までを剥離し、病変を一括切除するという治療法です。
胃で最も早く2006年より保険収載され、次に食道で2008年、大腸で2011年より、国が認めた保険治療として現在では標準的に行われるに至っています。それまではEMR(内視鏡的粘膜切開術:endoscopic mucosal resection)という、スネアと呼ばれる輪っかで切除していましたが、切除できるサイズに限界があり(胃では通常2cmまでとされていました)、しばしば分割切除になるため、正確ながんの進行度の評価ができず、がんが残ったり、本来は追加手術しなければいけない病変をそのままにしてしまったりすることで再発を招いていました。
EMRの弱点を克服した治療法がESDです。さまざまなナイフで粘膜を薄く剥いでいく技術が研究され、大きな病変でも一括で切除することが可能となりました。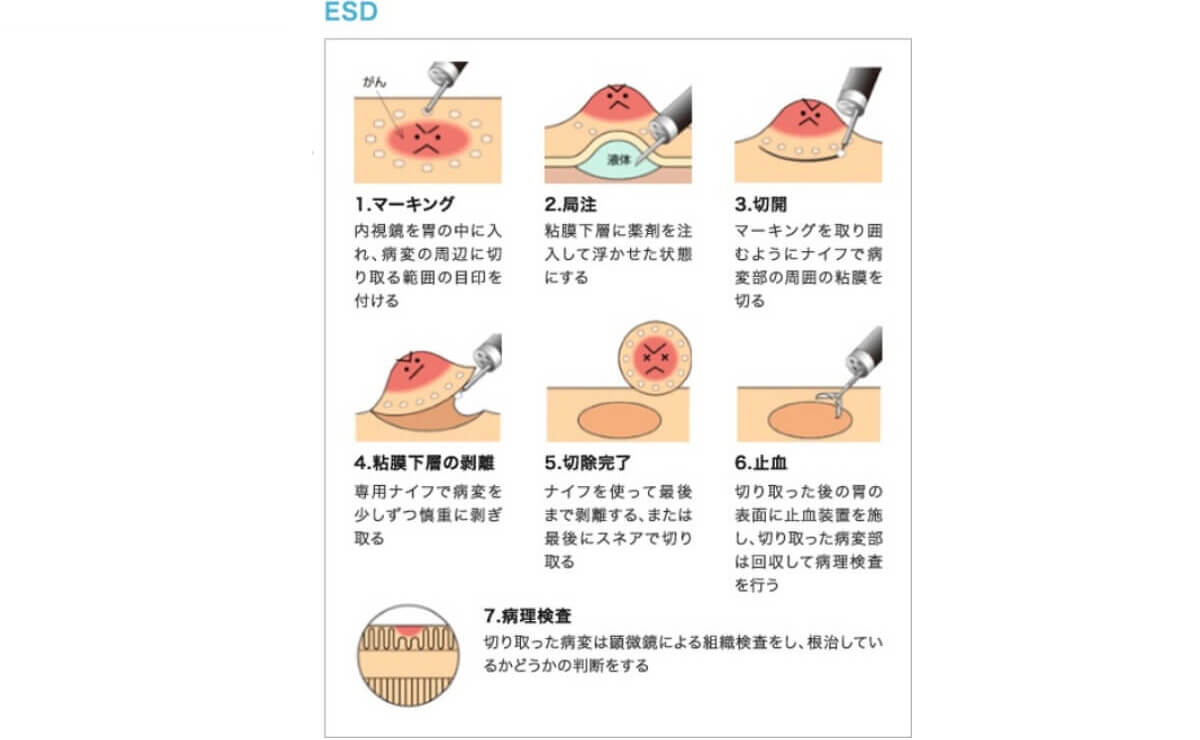
EUS
食道、胃・十二指腸、大腸、胆嚢、膵臓など消化管の腫瘍などを詳しく調べる際に行う検査です。特に、診断が難しいとされている慢性膵炎と膵臓がんの診断には欠かせません。当院では最新のEUS装置を導入し、上記疾患の早期発見と確定診断に努めています。
内視鏡に超音波検査のプローブ(探触子)がついているものを超音波内視鏡(EUS)といいます。
エコー検査と違って超音波内視鏡検査とは、胃や腸の中の空気や腹壁、腹腔の脂肪、骨が画像化の障害になることもなく、観察目的の近くから高い周波数の超音波をあてることができるため、他の検査で分かりにくい病変や小さな病変も観察が可能になります。 -
下部内視鏡(大腸カメラ)
どんな時(症状)に大腸カメラを受けるたら良いか
- 血便が出た
・便に赤い血のようなものが混じっている、付着している
・お尻を拭いたペーパーに血がついている
・下着が血で汚れた
・粘つきのある血のような便が出た
・緩い便の中に赤っぽい色が混じっている
・排便後の便器に血が付着している
・真っ黒の便が出た - 下痢と便秘を繰りかえしている
- 便潜血検査(大腸がん検診)で陽性となった
- お腹が張っている
- 便が細い
- 腹痛がある
- よく貧血を起こす
- 血縁の方が大腸がんを患った
どんなことが分かるのか
大腸がん、大腸ポリープ、腸炎(潰瘍性大腸炎、クローン病等)、大腸からの出血などが挙げられます。大腸内視鏡を行うことで、それらの病気の正確な診断、重症度の判断、治療が行えます。
大腸内視鏡を受ける目的は、大腸がんを発見すること、大腸ポリープを切除し大腸がんを予防すること、大腸がん以外の病気を調べることです。大腸ポリープには前がん病変である腺腫といわれるポリープが多く、切除することによりがんを予防することが可能です。
2020年に部位別がん死亡数で大腸がんは男性の3位、女性の1位でした。 (がんの統計 ’19:[国立がん研究センター がん登録・統計])。
大腸がんの罹患率は高齢化の影響にて大腸がん罹患率は年々増えており、女性では高齢化の影響を除いても増えています。
一方で診断・治療の進歩で死亡率は低下しています(高齢化の影響を排除した時)。大腸がんの病期は0からIVまで5段階がありますがIIIまでであれば5年生存率が80%を超えます(全国がんセンター協議会の生存率共同調査(2020年11月集計))。 適切な検診受
診、大腸内視鏡検査での早期発見で死亡率の低下が見込める疾患です。当院で行える治療
腫瘍の形態や大きさに応じて、以下のいずれかの方法で治療を行っています。
① 内視鏡的ポリープ切除術(ポリペクトミー)
腫瘍に茎がある場合に用いる方法です。電気メスであるスネアを用いて切除します。
② 内視鏡的粘膜切除術(EMR)
腫瘍が隆起型で茎が無い場合に用いる方法です。腫瘍の下に液体を注入してからスネアで切除します。
③ コールドポリペクトミー
比較的小さな腫瘍に用いる方法です。
スネアや専用の鉗子(Boston Scientific社製のコールドポリペクトミー鉗子)を用いて、電気を通さずに切除します。④ 内視鏡的粘膜下層剥離術(ESD)
EMRでは切除することが難しい大きいがん、液体などの注入で十分に浮き上がらないがんに対する治療法です。
EMRと比較すると治療に時間がかかりますが、より確実な切除が可能です。がんの下の粘膜下層に生理食塩水やヒアルロン酸ナトリウムなどを注入して、がんを浮き上がらせます。次に、がんの周りの粘膜を高周波ナイフで切開し、粘膜下層から病変をはぎ取ります。臓器によって、出血や消化管に穴が開く(穿孔)などのリスクが少し高くなることもあります。小さなポリープは外来で日帰り手術が可能です。
大きなポリープや個数が多い・抗血栓薬を内服している場合は安全のため入院で治療を行なっています。痛みの起こる原因について
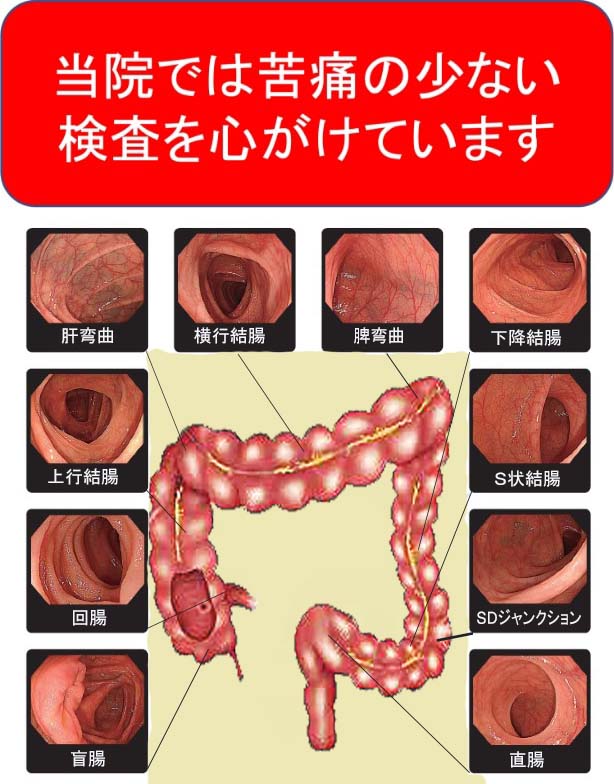
腸の屈曲部を通過する際の痛み
大腸にはS状結腸・横行結腸など、腸が固定されておらず、ブラブラな状態の場所があります。そのような場所で無理矢理カメラを押すと腸が伸展し、痛みを伴います。そうならないように蛇行している腸を直線化し、なるべくカメラを押さずに挿入していきます。
空気を入れることによる腸の張りの痛み
大腸の観察を行なうためには空気で腸を膨らませる必要があります。その際に腸管に過剰な圧がかかり痛みが出ることがあります。当院では検査の際にCO₂送気を使用し、腸の張りを軽減しています。
体の小さい方・腸の神経が過敏な方・腹部手術歴があり、腸に癒着がある方は痛みが検査中に出ることがあります。
当院では検査の際に鎮静剤・鎮痛剤を使用できますので寝ている間に検査をすることが可能です。お気軽にご相談ください。大腸カメラ検査の流れ

検査を受けるまでの注意点
- 検査前日
-
- 大腸内視鏡検査を受けるには、腸の中をきれいにしていただく必要があります。
そのため、検査前日より低残渣の食事が必要となります。
ご希望の方には検査食(別途1100円)もあります。
詳細は検査予約時にご説明いたします。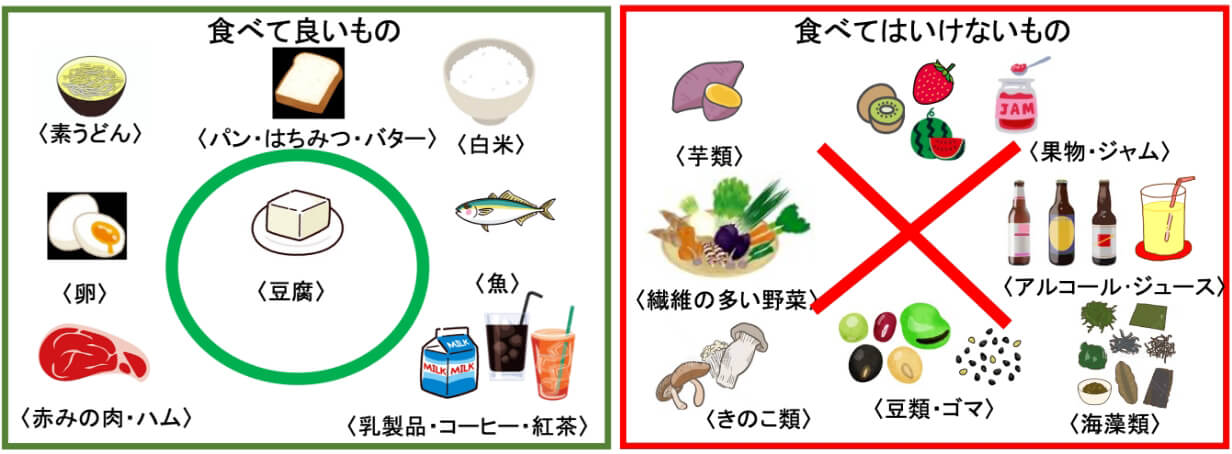
- 夕食は午後9時までに済ませ、それ以降は検査が終了するまで絶食になります。
- 水分は検査直前まで飲んで頂いても構いません。(夜9時以降、飲水可能なもの・・・水・お茶・スポーツ飲料)
- お薬については、予約時にご相談下さい。
- 夜9時頃、指示された下剤を服用します。
- 大腸内視鏡検査を受けるには、腸の中をきれいにしていただく必要があります。
- 検査当日
-
- 朝から検査が終了するまで絶食になります。
- 水分は水・お茶・スポーツ飲料のみ飲水可能です。

当院では院内で腸管洗浄剤を飲んでいただくことが可能ですので、ご自宅で腸管洗浄剤を内服することにご不安がある方はご相談下さい。
- 血便が出た
-
安全・安心・衛生面の配慮
コロナ感染防止対策
消毒作業を徹底
患者さんが触れるあらゆる部分は毎日定期的に消毒作業を徹底し、患者さんが安心して過ごせる環境づくりに努めております。検査終了後に使用したすべての機器、棚、ベッドなどを念入りに消毒してから、次の患者さまに入室頂いています。
スタッフの感染予防対策
スタッフは防御服、N95マスク・サージカルマスク、アイガードを行い、医療者への感染、また医療者から患者様への感染が無いようにしています。
患者さんの感染予防対策
院内へ入る際に必ず消毒液を使用していただき、手指消毒の徹底をお願いします。
また必ず 不織布マスク・サージカルマスクの着用をお願いします。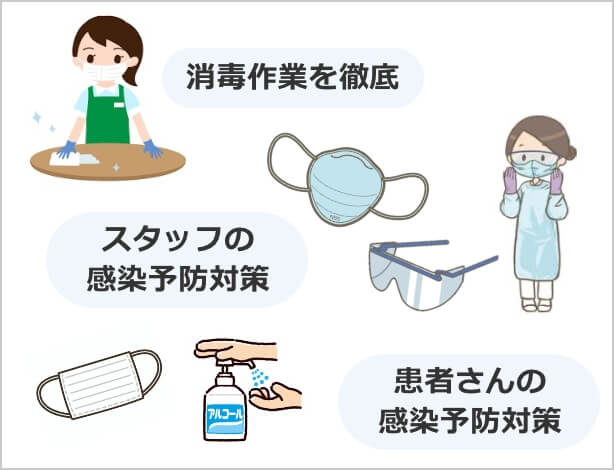
検査を予約された患者さんにおかれましては、体調管理をしっかりと行っていただき、もし検査時に発熱や感冒症状がおありでしたら、検査を別日程へ変更させていただきますので、必ず事前にお電話(072-728-2001)をお願いします。
楽に検査を受けるために鎮静剤を用いた場合の注意点
これまで受けた内視鏡検査で不快な思いを抱いてしまった方や、はじめての検査で恐怖感があるという方は、ご希望に応じて鎮静剤を用いた内視鏡検査(いわゆる無痛内視鏡検査)をお勧めしています。
この方法は、のど麻酔に加えて点滴で鎮静剤を投与することで、ウトウトしている間に検査を終わらせてしまう苦痛緩和法です。
苦痛が緩和されるというメリットの他にも、“げっぷ”により胃の膨らみが得られず観察が不十分になるリスクを低下させる効果もあります。
デメリットとしては、呼吸抑制や血圧低下などの鎮静剤投与による偶発症が起こる可能性が挙げられます(0.0016% 検査約6300件に1例の割合で、死亡例も僅かながら認めています)。
これらの偶発症に対しては、呼吸循環モニターなどを用いて体内の酸素濃度や血圧をモニターして、適宜酸素投与や点滴の追加などを行い、安全に検査が行えるような体制を整えています。(市民検診における胃カメラ検査では、規定により本方法での検査は出来ませんのでご了承ください。)
意識下鎮静法
内視鏡検査と聞くと、苦しい・辛いというイメージが強く、敬遠される患者さまが少なくありません。また、神経過敏な方や嘔吐反射の強い方などもおられます。意識下鎮静法は全身麻酔ではありませんが、鎮静剤を少量静脈注射し、苦痛や痛みが感じられない程度に意識レベルを落とすことをいいます。
なお、検査終了後に鎮静剤の作用を除くために拮抗薬を使用しますが、検査終了後も点滴を続け、意識がはっきりとするまでは観察室で休んでいただきます。少しでも苦痛の少ない内視鏡検査を受けていただきたいと考えております。検査終了後の注意事項
- 検査終了後しばらくの間ふらつき、眠気、視力低下、一時的な物忘れなどがみられることがあります。
- 検査当日は事故予防のため車・オートバイ・自転車などをご本人が運転することはできませんので、来院の際には公共交通機関をご利用下さい。
- 検査終了後同日に重要な判断を要する仕事を行うことは避けてください。
- ご高齢の方はこれらの症状が強めに出る場合がありますので、できる限りご家族と一緒に来院してください。
CO₂送気システム
CO₂送気システムにより、腹満感を軽減します。
内視鏡検査中には、胃や腸管内に空気を入れる必要がありますが、検査後のお腹の張りや不快感が生じることがあります。通常の内視鏡検査は空気で腸管を膨らませますが、当院では二酸化炭素(CO₂)送気を用いています。
二酸化炭素(CO₂)は、体への吸収や排出が空気よりも200倍の速度で生体に吸収されると言われており、CO₂送気システムを用いることで、検査後のお腹の張りや不快感をより早く軽減することができます。
出典:オリンパスメディカルタウン
NBI(挟帯域光観察)システム
NBI(狭帯域光観察)システムとは、がん細胞に集まりやすい小さな血管に、特殊な光を照射して浮かび上がらせる技術です。
これまでは判断が難しかったがんを正確にかつ効率よく発見することが可能になりました。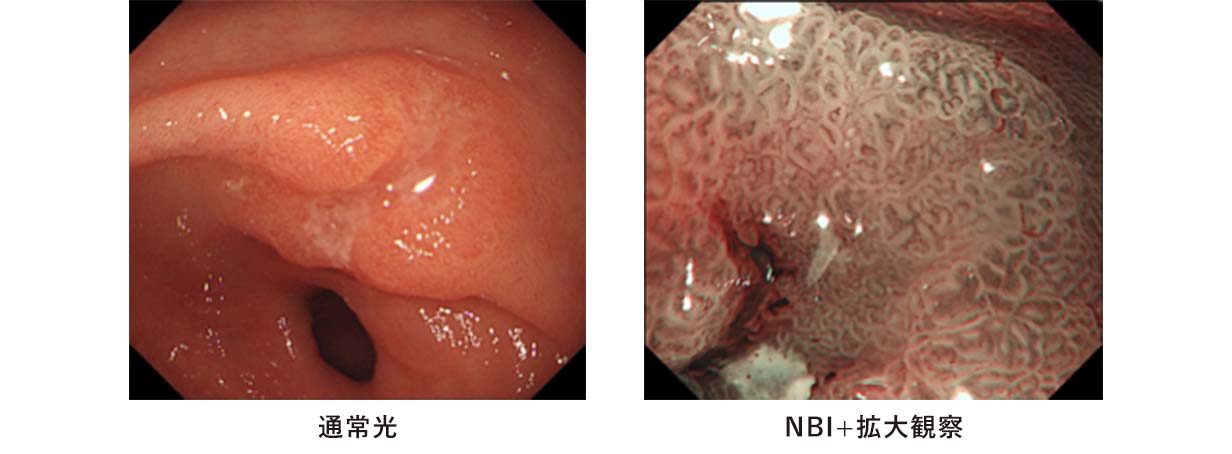
出典:オリンパスメディカルタウン
徹底した衛生管理
当院では、日本消化器内視鏡学会が定めるガイドラインを遵守して、洗浄・消毒作業を行っております。
内視鏡検査を行う毎に、1本ずつの手洗い洗浄はもちろん、内視鏡専用の洗浄機も併用し、洗浄・消毒を徹底しております。
また、いつ誰がどの内視鏡を洗浄したのか、洗浄液の濃度は適切であったのかを記録する「洗浄履歴管理」も実施しております。この管理により安全性を高めて、内視鏡介在感染の防止に努めています。
出典:オリンパスメディカルタウン
-
内視鏡検査の費用
※検査料のみの概算です(診察料等が加味されます)
検査(治療)内容 総医療費 1割負担 2割負担 3割負担 胃カメラ検査のみ 約15,000円 約1,500円 約3,000円 約4,500円 胃カメラ検査
病理組織検査・ピロリ菌約33,000円 約3,300円 約6,600円 約9,900円 胃カメラ検査
ピロリ菌のみ約18,000円 約1,800円 約3,600円 約5,400円 大腸カメラ検査のみ 約21,000円 約2,100円 約4,200円 約6,300円 大腸カメラ検査
病理組織検査1箇所 約37,500円 約3,750円 約7,500円 約11,250円 3箇所 約60,000円 約6,000円 約12,000円 約18,000円 大腸ポリープ切除
(長径2cm未満)1箇所 約68,000円 約6,800円 約13,600円 約20,400円 大腸ポリープ切除
(長径2cm以上)1箇所 約88,000円 約8,800円 約17,600円 約26,400円 内視鏡検査前の診察料金や事前の血液検査料金は含まれておりません。あらかじめご了承ください。
-
当院の実績
検査内容 2022年度 2021年度 2020年度 2019年度 2018年度 上部消化管内視鏡 経口上部 2,862 2,928 2,597 3,140 3,126 経鼻上部 91 87 74 92 90 食道ESD 6 3 3 3 5 食道腫瘍摘出術 ー ー ー 1 1 EIS(内視鏡的静脈硬化療法) 6 6 5 10 5 EVL(内視鏡的静脈結紮術) 4 7 10 11 4 拡張術 35 37 20 30 21 胃ESD(内視鏡的粘膜下層剥離術) 33 33 22 34 41 胃EMR(内視鏡的粘膜切除術) 9 7 12 5 17 EUS (超音波内視鏡検査) 63 78 72 91 105 膵・胆管内視鏡 ERCP(ドレナージ) 146 137 110 117 150 ERCP(造影) 6 5 6 5 12 ERCP(採石) 38 36 22 37 36 下部消化管内視鏡 大腸観察 1,194 1,323 1,182 1,435 1,439 大腸EMR(内視鏡的粘膜切除術) 864 798 803 1,042 983 大腸ESD(内視鏡的粘膜下層剥離術) 38 31 28 22 34 小腸・結腸狭窄部拡張術 2 - 6 2 1 緊急・その他特殊検査 緊急上部止血 68 73 58 77 92 緊急下部止血 29 28 13 15 11 緊急異物除去 6 14 11 13 20 緊急イレウスチューブ挿入 17 20 26 25 33 内視鏡的結腸軸捻転解除術 2 8 8 8 8 消化管ステント 30 34 24 50 28 EUS下ドレナージ法 ー 1 ー ー ー 小腸内視鏡検査 12 20 15 ー 5 PEG(経皮内視鏡的胃瘻造設術) 5 6 5 12 16 気管支鏡 47 37 16 26 42 合計 5,613 5,757 5,148 6,302 6,325 ※ERCP・・・内視鏡的逆行性胆膵管造影法